Introducere
Prolapsul genital este o coborare progresivă în micul bazin a vaginului (sau a unei părți din vagin) și/sau a uterului, prin slăbirea musculaturii și a țesuturilor fibroase inextensibile ale perineului, precum și a mijloacelor de susținere a organelor micului bazin (ligamente rotunde, ligamente largi, ligamente uterosacrate). Prolapsul uterin poate fi însoțit de prolapsul vezicii urinare (cistocel), de uretră (uretrocel), de rect (rectocel) precum și prolabarea fundului de sac Douglas (elitrocel).
Cauzele și factorii de risc care determină această patologie sunt: nașteri multiple, nașterea dificilă a unui copil cu greutate mare, pierderea tonusului muscular asociată cu înaintarea în vârstă și reducerea post menopauză a cantității de estrogen, surplusul ponderal, tusea cronică, constipația cronică pot contribui sau agrava prolapsul uterin.
Acest fapt explică hernierea, respectiv prolapsul uterin în afara comisurii vulvare în diferite grade cu apariția simptomatologiei clinice, care constă în senzația de greutate în porțiunea inferioară a pelvisului, durere lombară, la mers, desurie, dispareunie, senzație că ”ceva cade în afară/stă pe o minge”, iritația introitului și ulcerații ale organelor prolabate, incontinența urinară la efort (IUE).
Consecințele psiho–sociale constau în tulburări sexuale; dispareunie; tulburări de anxietate; tulburări depresive; tulburari psiho–somatice; izolare socială; afectarea relațiilor actuale (divorț) și viitoare; dificultatea sau imposibilitatea rezolvării unor probleme.
Consecințele psihice ale afecțiunii constau în starea de tensiune, de încordare, de disconfort cu semnificații negative, de frustare sau deprimare.
În practica clinică, atât cistocelul cu IUE cât și pierderea suportului peretului vaginal anterior contribuie la hipermobilitate uretrală și în consecință la condiționarea etiopatogenică a IUE (De LANCEY, 2002).
Material și metodă
Această lucrare își propune evaluarea etapei cuprinsă pe o perioadă de 12 ani și 4 luni a celor 238 de cazuri operate de prolaps uterin, accidentele și incidentele imediate și tardive, eventual recidive ale prolapsului uterin, cistocelului, precum și a altor compartimente: uretrocel, rectocel, elitro-rectocel.
Din data de 25.10.2012 până în data de 01.03.2025 au fost internate și operate în Spitalul Clinic Polizu cu ajutorul noului procedeu 238 cazuri.
 |
 |
 |
 |
Aceste cazuri au fost internate cu diagnosticul de prolaps uterin gr II–III, cistocel per–magna, la care după investigațiile clinice și paraclinice:”cistografie micțională”, chiuretaj biopsic fracționat, rezecția cu ansă diatermică a colului uterin pentru a exclude patologia asociată, în special cea neoplazică, au beneficiat de această tehnică.
Pentru cele 238 cazuri s-a practicat o nouă metodă terapeutică de corectare a prolapsului uterin “Ancorarea istmului uterin cu bandeletă la teaca mușchilor drepți abdominali procedeul Saba N“.
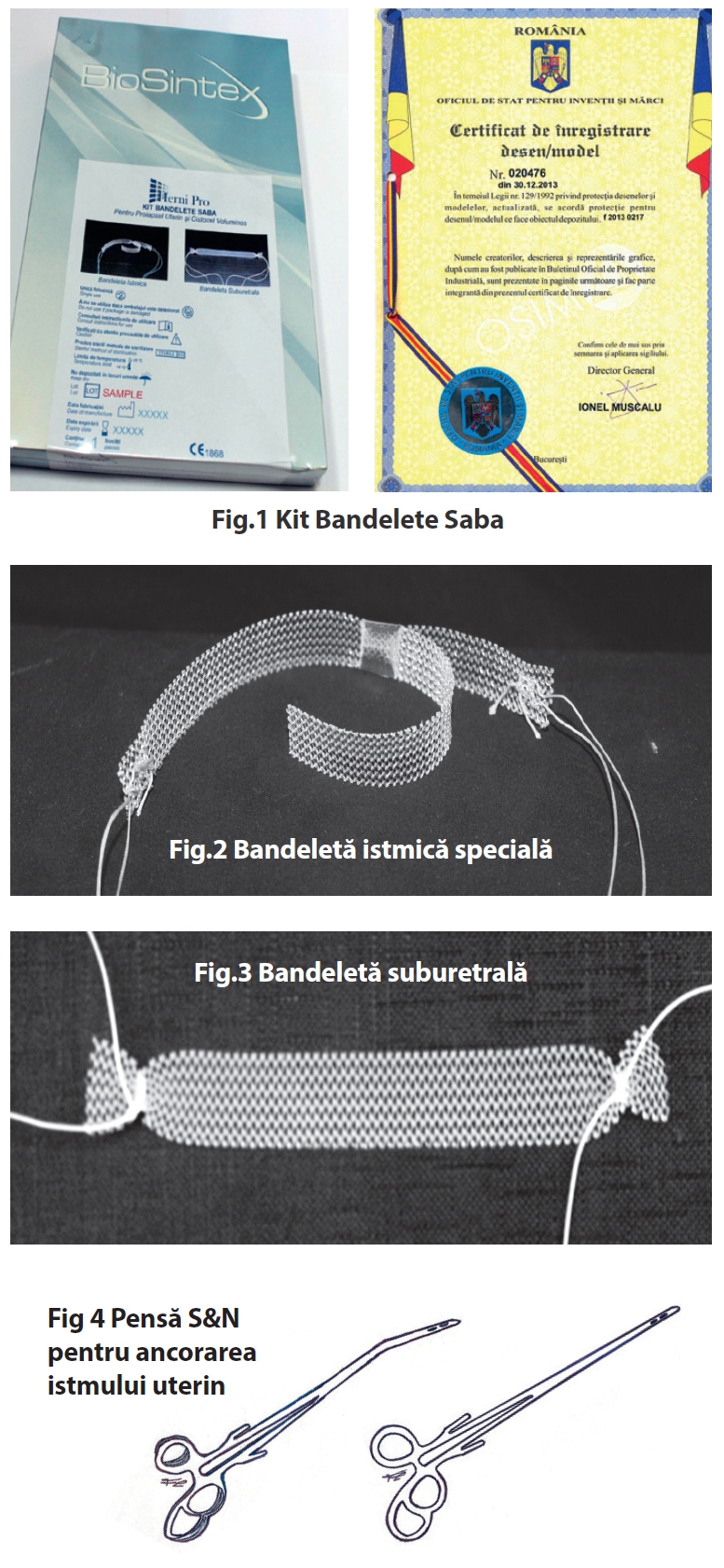
Pentru acest procedeu am inventat un kit “Bandelete SABA” (Fig.1) având aprobările de la OSIM prin Hotărârile nr. 23012, 23013/30.12.2013, Brevet nr. 020476 și aprobare USA cu nr. US2015/0335413A1, Certificat European nr. 2914196 care conține:
- O bandeletă istmică specială (Fig.2) din material de polipropilenă lungă cu lățimea de 1.2 cm, la capetele căreia se leagă câte un fir din material nerezorbabil, la unul din capetele bandeletei pleacă o altă bandeletă liberă făcând o formă de Y.
- O bandeletă suburetrală (Fig.3) tot din același material cu lungimea de 10 cm și lățimea de 1.2cm la capetele ei sunt legate câte un fir.
- O pensă S&N pentru ancorarea istmului uterin (Fig.4) care are 2 brațe sudate între ele, în vârf are 2 orificii. Pensa este prevazută cu un inel suplimentar pentru a reda unghiul necesar formării tunelelor. Mai este prevazută cu 2 brațe de 2.5 cm (drept și stâng) care ne arată înclinarea pensei față de meatul uretral.
Problemele tehnice pe care le rezolvă acest procedeu constau în ancorarea bandeletei istmice pe fața posterioară a istmului uterin, cât și partea liberă a bandeletei se fixează pe fața anterioară a istmului pentru a împiedica alunecarea lui, astfel toată greutatea uterului este menținută de bandeletă ca un hamac, cea de a doua bandeletă suburetrală se fixează la nivelul joncțiunii uretrale și apoi se ancorează la teaca mușchilor drepți abdominali printr-o incizie orizontală de aproximativ 7 cm suprapubiană. Astfel se repoziționează uterul în poziția sa anatomică intermediană fără a deschide spatiul rectovaginal pentru a nu antrena elitro-rectocel.
Bandeletele inventate intervin în spijinul Teoriei integrale a lui Popa Petros, conform căreia apariția prolapsului se datorează alterării țesutului conjunctiv care trebuie întărit cu aceste implanturi de polipropilenă.
Bandeleta suburetrală formează stâlpul principal și ancorează ligamentele pubouretrale slăbite iar bandeleta istmică formează al II–lea stâlp important în teoria podul și ancorează ligamentele uterosacrate.
Rezultate și discuții
Lipsa unui consens privind existența în actualitate a unui procedeu chirurghical optim și eficient într-un asemenea context anatomo-clinic morbid m-a condus la elaborarea acestei tehnici chirurgicale cu următorii timpi operatori:
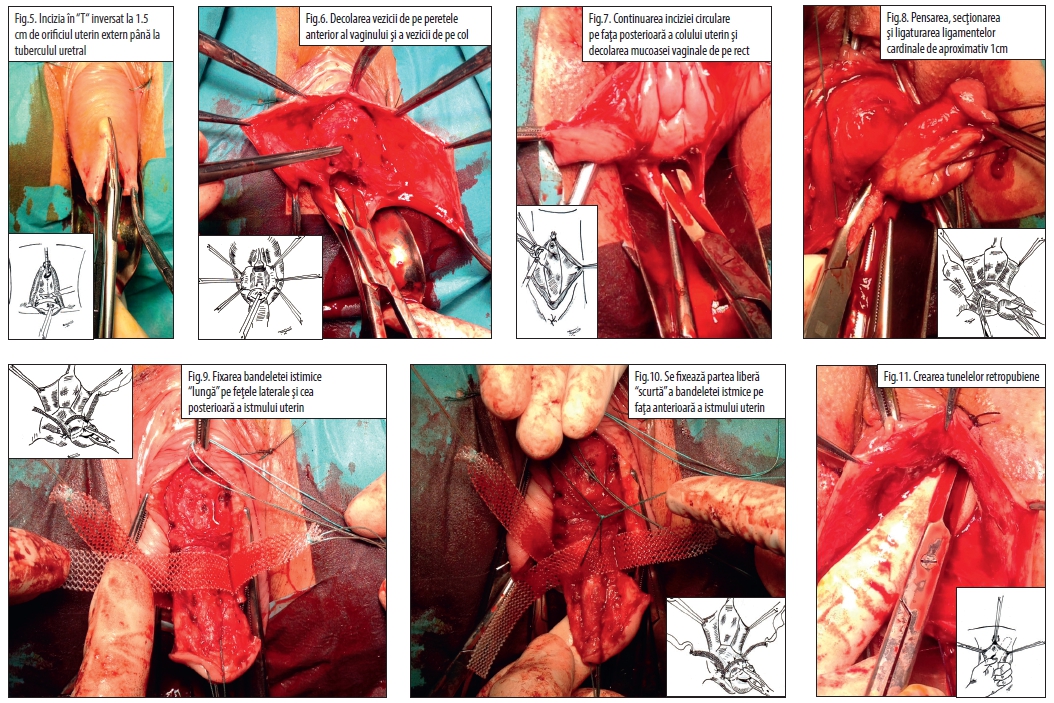
- Incizia în “T“ inversat la 1.5 cm de orificiul cervical extern până la tuberculul uretral (Fig.5).
- Decolarea vezicii de pe peretele anterior al vaginului și a vezicii de pe col (Fig.6).
- Continuarea inciziei circulare pe fața posterioară a colului uterin și decolarea mucoasei vaginale de pe rect (Fig.7).
- Pensarea, secționarea și ligaturarea ligamentelor cardinale de aproximativ 1 cm (Fig. 8).
- Fixarea bandeletei istimice “lungă” pe fețele laterale și cea posterioară a istmului uterin (Fig.9).
- Se fixează partea liberă “scurtă” a bandeletei istmice pe fața anterioară a istmului uterin (Fig.10).
- Crearea tunelelor retropubiene (Fig.11).
- Incizia suprapubiană transversală de 5 cm.
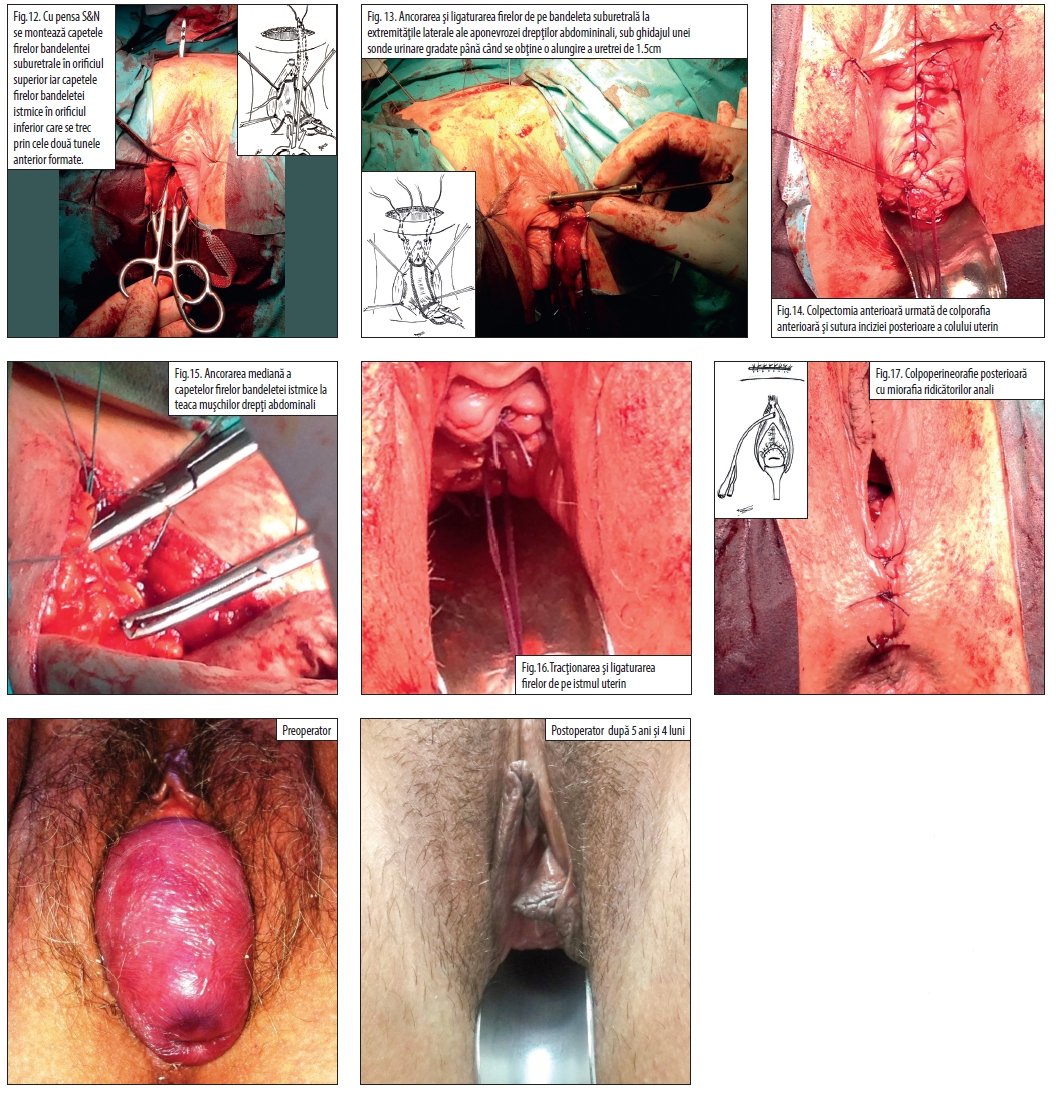
- Cu pensa S&N se montează capetele firelor bandelentei suburetrale în orificiul superior iar capetele firelor bandeletei istmice în orificiul inferior care se trec prin cele două tunele anterior formate (Fig.12).
- Ancorarea și ligaturarea firelor de pe bandeleta suburetrală la extremitățile laterale ale aponevrozei mușchilor drepți abdomininali, sub ghidajul unei sonde urinare gradate până când se obține o alungire a uretrei cu 1.5cm (Fig.13).
- Colpectomia anterioară urmată de colporafia anterioară și sutura inciziei posterioare a colului uterin (Fig.14).
- Ancorarea mediană a capetelor firelor bandeletei istmice la teaca mușchilor drepți abdominali (Fig.15).
- Tracționarea și ligaturarea firelor de pe istmul uterin (Fig.16).
- Sutura inciziei suprapubiene.
- Colpoperineorafie posterioară cu miorafia ridicătorilor anali (Fig.17).
 |
 |
 |
 |
La această tehnică se poate efectua și amputația colului uterin când avem leziuni colposcopice sau alungirea hipertrofică a colului uterin apoi se continuă cu timpii operatori anterior menționați.
Cele 238 cazuri operate au avut vârsta cuprinsă între 31-81 ani cu predominența vârstei de peste 60 ani (varsta a treia).
Din totalul de cazuri operate cu procedeul “Ancorarea istmului uterin la teaca mușchilor drepți abdominali”, în 69 cazuri a fost necesară amputația colului uterin datorită unei leziuni colposcopice marcate sau alungirea hipertrofică a colului uterin.
Pacientele s-au externat în ziua a-6-a, a-7-a cu contenție vezicală bună și cu rezidiu vezical între 0-40ml, cu dispariția tuturor simptomelor pe care le acuzau la internare.
În perioada post operatorie imediată s-a menținut sonda urinară tip Folley 3-4 zile, primele 24 ore cu drenaj permanent apoi cu drenaj intermitent „adică cu o fiolă la capătul sondei Folley” pentru a redresa vezica urinară. În același timp s-a practicat instilație vezicală cu Ampicilina 1gr, Hemisuccinat de hidrocortizon 1fiolă, Xilina 1 fiolă iar în ultimele 48 ore s-a adăugat și o fiolă de Miostin în instilația vezicală și o fiolă de Miostin intramuscular pentru a stimula contracția musculaturii vezicii urinare.
Toate pacientele au fost chemate la control la 1 lună, 3 luni, 6 luni apoi la 1 an.
De menționat că nu a fost nici un caz de recidivă a prolapsului uterin și a cistocelului până în prezent.
Recidive în alte compartimente au fost: uretrocel – 1 caz (0.42%); elitrocel 4 cazuri (1.68 %) care au fost operate. Și alte 11 cazuri (4.62%) de rectocel dintre care 1 singur caz a necesitat operație restul de 3 cazuri prezintă rectocel incipient care până în momentul de față nu necesită intervenție chirurgicală.
În 3 cazuri (1.26%) ne-am confruntat cu complicația alunecării bandeletei istmice, aceasta provocând sângerare minimă pe cale vaginală și a necesitat tăierea marginii alunecate.
Leziuni vezicale în 4 cazuri (1.68%) unde a necesitat verificarea cistoscopică apoi păstrarea sondei Folley timp de 2 săptămâni.
Dificultate la micțiune 2 cazuri (0.84%) complicație post operatorie imediată, care au necesitat la 3 săptămâni secționarea bandeletei suburetrale. În cursul următoarelor 2 săptămâni cazurile și-au reluat micțiunea fiziologică. Un singur caz de incontinență urinară la efort apărut la 1 an și 2 luni de la operație, pacienta a fost tratată cu Vesicare 5 mg o perioadă de 3 luni, după care simptomatologia s-a ameliorat.
Folosirea bandeletei istmice și suburetrale este mai eficientă datorită formei și cantității materialului de polipropilenă reduse comparativ cu alte mese. Aceasta nu determină cartonări ale pereților vaginali, eroziuni vaginale sau dificultăți majore sexuale, dispareunie, lubrefiere.
De menționat că nu au fost complicații intraoperatorii de tipul sângerări din tunelele retropubiene sau leziuni vezicale.
 |
 |
 |
 |
 |
 |
Concluzii
Tehnica prezintă avantajul unui tratament chirurgical complet și eficient al prolapsului uterin gr.II-III și a cistocelului per magna întrucât:
- Rezolvă prolapsul uterin și cistocelul per magna pe care le aduce în poziția lor anatomică.
- Punerea uterului în pozitie anatomică normală, evită mărirea spațiului rectovaginal și în consecință împiedică apariția rectocelului și elitrocelului.
- Rezolvă incontinența urinară la efort prin folosirea bandeletei suburetrale.
- Folosirea materialului de polipropilenă și fire nerezorbabile care se fixează la teaca mușchilor drepți abdominali, țesut independent hormonal, face ca șansele de recidivă să devină cât mai mici sau aproape inexistente unde în cele 238 cazuri recidiva în acest compartiment a fost “zero”.
- Rejetul în folosirea Kit Bandelete SABA respectiv bandeleta istmică și cea suburetrală a fost 1 caz datorită formei acesteia și cantitatea redusă de material de polipropilenă.
- Abordarea chirurgicală este în exclusivitate pe cale vaginală evitându-se incidentele și accidentele în cazul deschiderii cavității peritonale.
- Îmbunătățirea marcabilă a calității vieții femeilor.
Bibliografie
1. Nicolae Poiana Nahedd George Saba – Incontinența urinară de efort la femei, Editura Universitară Carol Davila, Bucuresti, 2003 ISBN 973-8047-98-6
2. Bratilă Petre, Ovidiu Nicodin, Nicolae Niculescu, Alina Ursuleanu – Anatomia chirurgicală a pelvisului, Editura Universitară Carol Davila, Bucuresti, 2002
3. Rus O. – Îndreptar practic de chirurgie ginecologie, 131-184, 1980
4. Ellerkmann RM, Cundiff GW, Melick CF, Nihira MA, Leffler K, Bent AE. Correlation of symptoms with location and severity of pelvic organ prolapse. Am J Obstet Gynecol. 2001; 185: 1332 – 7; 1337 – 8.
5. DeLancey JO, Trowbridge ER, Miller JM, Morgan DM, Guire K, Fenner DE, Weadock WJ, Ashton-Miller JA. Stress urinary incontinence: relative importance of urethral support and urethral closure pressure. J Urol. 2008; 179: 2286 – 90.
 Dr. Saba Nahedd
Dr. Saba Nahedd