Tardive postoperative pancreatic fistula after a Whipple procedure performed in 2007 for a Vaterian ampulloma
Abstract: Pancreatic postoperative fistula represents a major cause of morbidity and mortality in pancreatic surgery. In this article, we present the case of a 74-year-old patient who developed a late pancreatic fistula at 15 years following a Whipple procedure for a Vaterian ampulloma.
Fistula pancreatică postoperatorie este principala cauză de morbiditate și mortalitate la pacienții supuși rezecției pancreatice. (1) Tehnica de stentare a canalului pancreatic în timpul anastomozei pancreatice poate reduce semnificativ incidența fistulei pancreatice postoperatorie după duodeno-pancreatectomie cefalică. Metoda de drenaj include utilizarea unui stent extern sau intern.
Raportăm aici cazul unei paciente de 74 de ani, la care în urmă cu 15 ani s-a practicat o duodenopancreatectomie cefalică tip Whipple, indicația operatorie fiind un ampulom Vaterian, pentru care s-a realizat protezarea anastomozei cu un stent de plastic plasat intraoperator la nivelul canalului Wirsung ce a dezvolat ulterior, în anul 2022, o fistulă pancreatică tardivă prin migrarea stentului transparietal până la nivel cutanat.
Prezentarea cazului
Pacienta în vârstă de 74 de ani, având ca antecedente chirurgicale: duodenopancreatectomie cefalică tip Whipple pentru ampulom Vaterian T3N1M0 stadiul III ce a primit și terapie neoadjuvantă, operată un an mai târziu pentru eventrație postoperatorie – procedeu monoplan si reoperata în anul 2009 pentru recidiva herniei incizionale pentru care s-a montat material protetic – polipropilenă, se prezintă în cadrul serviciului de chirurgie pentru apariția unei secreții de aspect purulent la nivelul plăgii postoperatorii subcostale drepte, survenită în urma cu 24 de ore anterior internării .
La examenul clinic: abdomen suplu, mobil cu mișcările respiratorii, nedureros spontan sau la palpare, fără semne de iritație peritoneală, fără formațiuni tumorale sau pseudotumorale decelabile palpator. La nivelul segmentului subcostal drept al vechii cicatrici postoperatorii se constată orificiu cutanat de aproximativ 1 cm cu exteriorizarea de lichid tulbure-sangvinolent la exprimare, cu evidențierea protezei textile parțial expuse.
Se recolteaza probă de la nivelul plăgii pentru examen bacteriologic si biochimic.
Explorări paraclinice:
Bioumoral se decelează sindrom inflamator ușor, fără leucocitoză, valoarea procalcitoninei fiind ușor crescută. Se decide efectuarea unui computer tomograf toraco-abdomino-pelvin cu substrantă de contrast i.v. ce relevă: aspect de supurație parietală posibil antrenată de migrarea transparietală a unui tub tutore anastomotic cu bontul pancreatic, fără elemente de evoluție oncologică.
Pentru descrierea mai amanunțită a leziunii s-a efectuat si un IRM abdominal ce a confirmat prezența unei fistule digestive cu segment anastomotic de ansă jejunală deschis la peretele abdominal și colecție parafluidă subcutanat în regiunea epi-mezogastrică având grosimea maxima de 15 mm.
Se debutează antibioterapie cu spectru larg, Ceftriaxonă și Metronidazol, cu remiterea sindromului inflamator, examenul bacteriologic demonstrând sensibilitatea germenilor la antibioterapia administrată.
Se plasează tub de dren prin orificiul fistulos și se apareiază regiunea cu pungă colectoare de ileostomă cu debit de 30-50 ml/24h, lichid serohematic în primele 3 zile, apoi capătă aspect tulbure.
Examenul biochimic al lichidului de drenaj evidențiază concentrații crescute ale amilazei și lipazei, certificând fistula pancreatică.
Se decide efectuarea unei eco-endoscopii pentru explorarea canalului Wirsung, ce stabilește existența unui stent pancreatic calcificat la nivelul acestuia.
În urma investigațiilor imagistice, endoscopice și de laborator, se emite diagnosticul de SUPURAȚIE DE MATERIAL ALLOPLASTIC PRIN FISTULĂ PANCREATICĂ TARDIVĂ și se stabilește indicația operatorie.
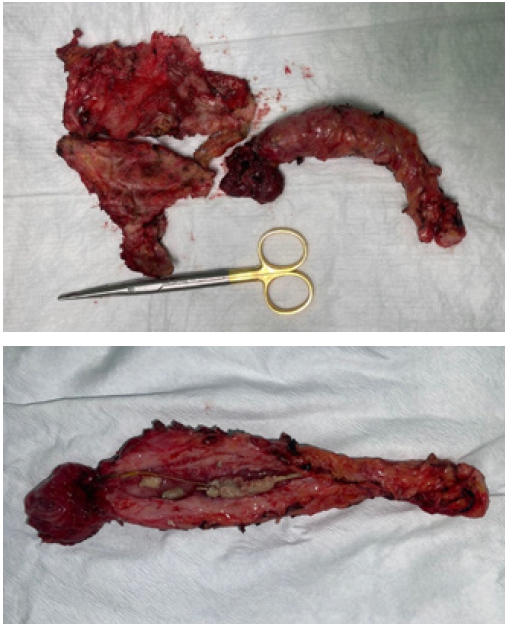
Se intervine chirurgical în data de 24 octombrie 2022 și se practică laparotomie iterativă, urmată de extragerea în totalitate a materialului protetic cu asanarea focarului septic. La pătrunderea în cavitatea peritoneală se constată peritonită purulentă localizată prin perforație jejunală de către tutorele transanastomotic al anastomozei pancreatico-jejunale, fără alte modificari vizibile la inspecție.
Inițial se tentează efectuarea unei recupe la nivel jejunal urmată de extragerea stentului, dar datorită impactării puternice a acestuia în canalul pancreatic principal acest lucru nu a fost posibil. În consecință s-a decis desființarea anastomozei pancretico-jejunale cu totalizarea pancreatectomiei.
Evoluția postoperatorie a fost favorabilă, pacienta reluâdu-și tranzitul intestinal începând cu ziua 2 postoperator, cu toleranță digestivă bună, fără alte acuze subiective. Se decide externarea acesteia în ziua 10 consecutivă intervenției chirurgicale.
Discuții
Fistula pancreatică postoperatorie este principala cauză de morbiditate și mortalitate la pacienții supuși rezecției pancreatice. În plus, între 2-20% dintre pacienți mor din cauza acestei complicații. Prin urmare, multe tehnici chirurgicale au fost întreprinse și testate pentru a preveni apariția fistulei pancreatice și a complicațiilor aferente acesteia, de asemenea utile pentru scăderea ratele mortalității in rândul acestor pacienți. În ciuda unor strategii chirurgicale care s-au dovedit a avea un efect pozitiv asupra scăderii frecvenței apariției fistulei pancreatice, printre care enumerăm: anastomoza de invaginare, anastomoza ”duct to mucosa”, anastomoza protejată de inserția unui stent în canalul pancreatic principal, niciuna dintre aceste metode nefiind în măsură sa o elimine.
Literatura de actualitate cu privire la acest subiect ce compară tipul de anastomoză efectuat: anastomoză fără drenaj al canalului Wirsung vs. anastomoză protejată cu un stent, argumentează faptul că nu exista o diferentă semnificativ statistică între cele 2 tehnici chirurgicale.
Apariția unor noi materiale resorbabile pentru stentarea bilio-pancreatică ar putea eliminea riscul migrării și pietrificării acestora, reprezentând o posibila soluție pentru scăderea incidenței fistulei pancreatice. Au fost efectuate studii unicentrice pe loturi mici de pacienți cu rezultate promițătoare, acestea dovedindu-și eficiența.
Bibliografie
- Zhou Y, Zhou Q, Li Z, Chen R. Internal pancreatic duct stent does not decrease pancreatic fistula rate after pancreatic resection: a meta-analysis. Am J Surg. 2013 Jun;205(6):718-25. doi: 10.1016/j.amjsurg.2012.07.039. Epub 2013 Feb 20. PMID: 23433889.
- Cullen JJ, Sarr MG, Ilstrup DM. Pancreatic anastomotic leak after pancreaticoduodenectomy: incidence, significance, and management. Am J Surg. 1994 Oct;168(4):295-8. doi: 10.1016/s0002-9610(05)80151-5. PMID: 7524375.
- Bonsdorff A, Sallinen V. Prediction of postoperative pancreatic fistula and pancreatitis after pancreatoduodenectomy or distal pancreatectomy: A review. Scand J Surg. 2023 Apr 21:14574969231167781. doi: 10.1177/14574969231167781. Epub ahead of print. PMID: 37083016.
- Nordback I, Räty S, Laukkarinen J, Järvinen S, Piironen A, Leppiniemi J, Kellomäki M, Sand J. A novel radiopaque biodegradable stent for pancreatobiliary applications–the first human phase I trial in the pancreas. Pancreatology. 2012 May-Jun;12(3):264-71. doi: 10.1016/j.pan.2012.02.016. Epub 2012 Mar 8. PMID: 22687383.
- Kawaida H, Kono H, Hosomura N, Amemiya H, Itakura J, Fujii H, Ichikawa D. Surgical techniques and postoperative management to prevent postoperative pancreatic fistula after pancreatic surgery. World J Gastroenterol. 2019 Jul 28;25(28):3722-3737. doi: 10.3748/wjg.v25.i28.3722. PMID: 31391768; PMCID: PMC6676555.
- Sulieman I, Elaffandi A, Elmoghazy W, Khalaf H. USE of Biodegradable STENTS in Pancreaticoduodenectomy: Initial Experience. Surg Innov. 2022 Sep 23:15533506221123355. doi: 10.1177/15533506221123355. Epub ahead of print. PMID: 36148813.
 Prof. Dr. Mircea Beuran
Prof. Dr. Mircea Beuran








Autorii publica un caz deosebit de interesant. O complicatie (fistula jejuno-cutanata) dupa duodenopancreatectomie cefalica, complicatie tardiva datorata migrarii unui stent de protectie a anastomozei pancreatico-jejunale. Este o complicatie exceptional de rara.
Indepartarea stentului ,la reinterventie, nu a fost posibila. Stentul era calcificat si inglobat inseparabil la tesutul pancreasului restant. Operatorii au fost obligati sa totalizeze pancreatectomia pt a indeparta corpul strain generator al complicatiei. Un caz interesant care trebuie cunoscut si retinut.